2020-01-15
Skriv ut som pdf
28 Ögon retinopati
Vem riskerar att utveckla ögonskador - riskfaktorer
- Patienter med lång diabetesduration. 80 % av typ 1-diabetikerna med diabetes i 15 år har utvecklat en simplex-retinopati. Av dessa utvecklar 20% en synhotande retinopati. Ca 25 % av typ 2-diabetikerna har en kärlskada vid diagnos.
- Retinopati är vanligare hos typ1-diabetiker pga längre tids exposition för högre blodsockervärden
- Dålig sockerkontroll (mätt i HA1c) under lång tid. Någon nedre gräns har ej kunnat identifieras. Risken för synhotande retinopati börjr dock öka vid HbA1c 50. Vid stigande HbA1c ökar sedan risken exponentiellt.
- Patienter med samtidig hypertoni
- Patienter med samtidig mikroalbuminuri (småkärlsskada i njurarna)
- Insulinbehandlade löper större risk än tablettbehandlade vilka löper större risk än kostbehandlade.
Hur undvika synskador vid diabetes?
- Förbättra den metabola kontrollen (så normalt blodsocker som möjligt)
- Behandla högt blodtryck.
- I enstaka studier har man kunnat visa att ACE-hämmare kan förhindra progress även vid normalt blodtryck (studie utförd på typ 1-diabetiker)
- Rökslut
- En väl fungerande vårdkedja med regelbunden ögonbottenfotografering, injetkionsbehandlingar, adekvat laserbehandling och kirurgiska åtgärder.
- Akut remiss till ögon vid hastigt uppkommen synnedsättning.
- Om möjligt planering av graviditet (bra sockerläge och stabila ögonbottnar INNAN man blir gravid).
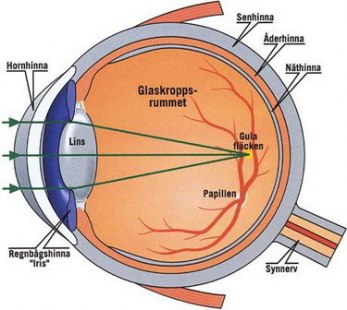
Vad är diabetesretinopati
Skadorna uppstår i den små blodkärlen som ligger ovanpå näthinnan (retina) och förser denna med näring och syre. Kärlen inträder i ögat tillsammans med synnerven (papillen) och breder sedan ut sig över näthinnan.
Orsaken till att dessa kärl skadas vet vi inte säkert men det finns fler hypoteser som förhoppningsvis kan leda till bättre behandlingar.
- Att glukos omvandlas till Sorbitol som omvandlas till fria radikaler och är osmotiskt aktivt
- Att proteiner i kärlväggen binder sig till varandra med hjälp av glukos till stora komplex.
- Att det bildas tillväxtfaktorer lokalt i ögat som påverkar blodkärlen.
(Bild med tillstånd av Capio Medocular)
Screening och behandling
Diabetesretinopati ger normalt inga symtom för än man har utvecklat en svår skada och symtomen kommer ofta akut (akut blödning eller näthinneavlossning). När kärlskadan väl uppstått kan man inte få den att "gå tillbaka". Behandlingen syftar nästan uteslutande till att förhindra en försämring och att bevara den syn man har.
Det gäller alltså att hitta förändringarna tidigt och påbörja behandling tidigt så skadan inte förvärras och påverkar synen. När det gäller allvarlig synskada (social blindhet) har vi idag en NOLLVISION som är realistisk om patienten har en hyfsad blodsockerkontroll, ett välbehandlat blodtryck, deltar på regelbunden ögonbottenscreening och erbjuds behandling av uppkomna skador.
Bakgrundsretinopati (simplex), IRMA, Makulaödem, Preproliferativ retinopati
| Patofysiologi och förlopp | Risk för synskada? | Ev behandling |
| 1. Tilltäppning av kapillärer, uppkomst av mikroaneurysm och småblödningar. | Ger normalt ingen synpåverkan | Normalt endast kontroller |
| 2. Läckage av vätska (serösa ödem) och lipider ("hårda exudat"). | Ödem i närheten av makula (gula fläcken) kan leda till allvarlig synskada | Synhotande makulaödem kan behöva behandlas med injektioner i ögat eller laser mot läckande aneurysm. |
| 3. Skadade kärl ger upphov till större blödningar och ischemi, nybildning av småkärl i retinas plan (IRMA). När utvecklingen är snabb kan den snabbt gå över i en proliferativ retinopati. | Tilltäppning av kapillärer i närheten av makula kan ge en "ischemisk makulopati" som kan ge en bestående synskada. | Gridbehandling: en gles matta av fotoeffekter läggs över ett diffust läckande område |
Proliferativ retinopati
| Patofyisologi och förlopp | Risk för synskada | Ev behandling |
| Uttalad ischemi som ger upphov till kärlnybildning som fäster vid glaskroppen med risk för preretinala blödningar. | Risk för blödningar in i glaskroppen, fibros och näthinneavlossning. | Omfattande laserbehandling (scatterteknik) kan bli nödvändig. 2500 fotoeffekter diffust över retina.(jobbig behandling uppdelat på 4-5 tillfällen). Proliferativa kärl kan fås att skrumpna. Avlägsnande av glaskroppen (vitrektomi) för att avlägsna skymmande blödningar och förebygga näthinneavlossning. |
Katarakt
Grå starr är 2-4 ggr vanligare vid diabetes och framförallt vid dålig metabol kontroll. Orsaken kan vara ansamling av Sorbitol i linsen men är också vanligare efter vitrektomi (glaskroppsoperation). Katarakt vid diabetes opereras med samma teknik som övrig katarakt. En retinopati kan försämras efter kataraktoperation varför det är viktigt att undersöka retina efter operation.
Glaukom
Dubbelseende
Mononeurit är vanligare hos diabetiker än andra. Vanligast är att de drabbar nervus abducens eller och occulomotorius. Andra former är facialispares, peroneuspares (droppfot). Symtomen år oftast helt i regress även om det ibland kan ta uppemot ett halvår.
- Abducens-pares: oförmåga att abducera det drabbade ögat.
- Occulomotorius-pares: ptos och oförmåga att adducera det drabbade ögat.
- Perifer facialispares: Hängande mungipa, oförmåga att stänga ögat och rynka pannan.
Riktlinjer för ögonfotoscreening
- Ögonbottenfoto skall utföras vid debut av diabetes (gäller ej barn under 10 år). Vid lindrig diabetes och hög ålder (samt avsaknad av symtom) eller vid annan allvarlig sjukdom där behandling ändå inte är aktuell bör man dröja med eller avstå från fotografering.
- Därefter är grundregeln att undersökning utförs vartannat år vid typ 1 och vart tredje år vid typ 2 om retinopati ej föreligger.
- Vid retinopati och vid tecken på snabb progress och/eller ansamling av riskfaktorer skall undersökning utföras oftare. Se även under graviditet.
- Kostbehandlade och äldre patienter (>75 år) med gott metabolt läge är "lågriskgrupper". För flertalet av dessa är ett kontrollintervall på vart femte år tillräckligt.
- Patienter över 80 år med lindrig retinopati bör som regel skall lyftas ur screeningprogrammet.
Åtgärder inför och under graviditet
Retinopati kan snabbt förvärras av den hormonella förändringen under graviditeten samt om man plötsligt förbättrar blodsockerkontrollen. I de flesta fall går förändringarna tillbaka efter partus, men i enstaka fall kan det ge en bestående synnedsättning även om laserbehandling utförs.
- Graviditeten bör vara planerad och ögonundersökning och eventuell laserbehandling bör vara utförd före påbörjad graviditet.
- Om ögonfoto är mer än 6 månader gammalt när graviditeten konstateras remitteras för ny undersökning
- Om endast simlexretinopati ny kontroll i tredje trimestern.
- Om mer avancerad ögonbottenförändring (macualaödem, proliferationer) remiss för kontroller på ögon under graviditeten.